Cukrzyca jest chorobą cywilizacyjną naszych czasów. Ciągły brak czasu oraz długie godziny pracy, sprzyjają rozwijaniu się złych nawyków żywieniowych i ruchowych. Najczęstszą przyczyną cukrzycy jest otyłość. Nie ma tu reguły wiekowej ani społecznej. Siedzący tryb pracy oraz ciągły „wyścig szczurów” prowadzi w konsekwencji do braku aktywności fizycznej.
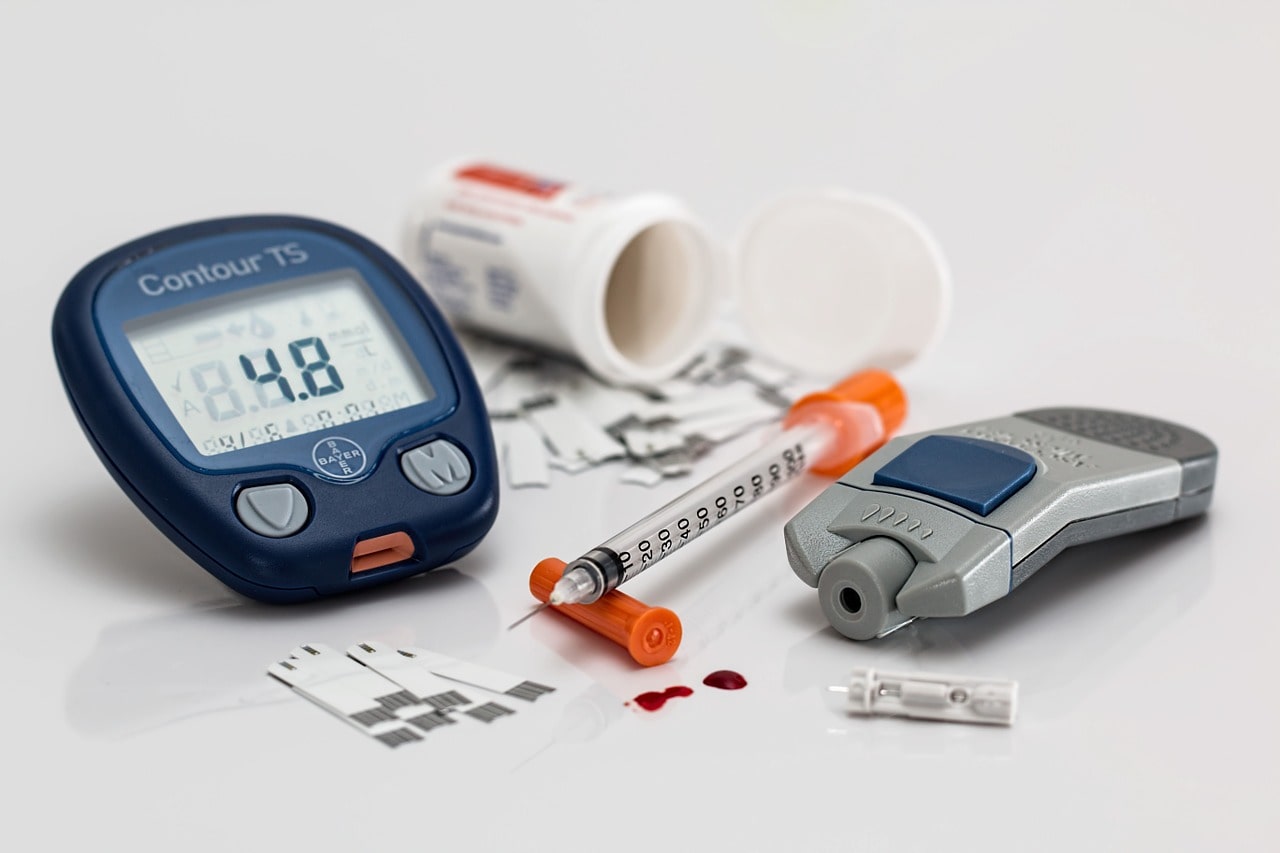
Sama cukrzyca jest grupa schorzeń metabolicznych, wywołanych niedoborem lub spadkiem efektywności działania insuliny. Prowadzi to do wzrostu poziomu glukozy w osoczu krwi, czyli hiperglikemii. W cukrzycy istnieją dwa główne typy tej choroby:
• TYP I: cukrzyca insulinozależna,
• TYP II: cukrzyca insulinoniezależna.
Cukrzyca typu I najczęściej występuje w okresie dzieciństwa lub dojrzewania z częstotliwością 1:3000. Stanowi ona 10-20% wszystkich przypadków cukrzycy. Objawia się ona całkowitym brakiem insuliny. Patogeneza opiera się na trzech teoriach:
• podczas procesów autoimmunologicznych następuje zniszczenie komórek β wysp Langerhansa wydzielających insulinę;
• czynniki genetyczne: ciąże jednojajowe, rodzinne występowanie cukrzycy;
• wirusy (Coxsackie B i wirus zapalenia ślinianek przyusznych).
Twierdzi się, że w patogenezie biorą udział wszystkie wyżej wymienione czynniki. Początek choroby jest nagły. Zazwyczaj w ciągu kilku dni lub tygodni pojawiają się charakterystyczne objawy:
• poliuria;
• polidypsja;
• spadek wagi.
Cukrzyca typu II pojawia się najczęściej po 35 roku życia i dotyczy 80-90% pacjentów z cukrzycą. Przyczynami cukrzycy typu II są:
• zmniejszone wydzielanie insuliny, niewystarczające do utrzymania odpowiedniego poziomu glukozy w osoczu krwi;
• spadek wrażliwości tkanek na działanie insuliny.
W patogenezie bardzo istotną rolę odgrywają czynniki genetyczne, czego dowodem jest zgodność u 100% bliźniąt jednojajowych oraz to, że u 30 % chorych występuje cukrzyca typu II u krewnych pierwszego stopnia. Ten typ nie ma związku z procesami autoimmunologicznymi oraz wirusami. Rozwój choroby jest powolny i podstępny. Wśród 80% chorych stwierdza się otyłość. Kwasica ketonowa rozwija się w warunkach stresu.
Powikłania powstające w przebiegu cukrzycy są konsekwencją mało skutecznej kontroli procesu chorobowego. Ostre powikłania to:
• hipoglikemia;
• kwasica ketonowa;
• hipertriglicerydemia.
W cukrzycy typu I najczęstszym powikłaniem jest nefropatia, natomiast w cukrzycy typu II – choroby serca, obwodowych naczyń krwionośnych i udar.
Do kryteriów stosowanych w diagnostyce cukrzycy według WHO zalicza się:
• na czczo mierzony poziom glukozy w osoczu krwi równy lub większy niż 7 mmol/l;
• poziom glukozy w osoczu w zakresie 6-7 mmol/l uważa się za stan nietolerancji;
• jeżeli brakuje klinicznych objawów, nie można rozpoznać cukrzycy na podstawie pojedynczego poziomu glukozy.
Insulina jest hormonem anabolicznym. Odpowiada ona za produkcję i magazynowanie węglowodanów, lipidów i białek oraz hamowanie ich rozpadu i uwalniania do krwiobiegu. Do końca mechanizm jej działania nie jest wyjaśniony. W cukrzycy typu I insulina w prawidłowych warunkach umożliwia wychwyt glukozy przez tkanki obwodowe. Przy jej braku, zmniejsza się dostępność glukozy dla tkanek, co skutkuje podwyższonym poziomem glukozy we krwi. Podczas niskiego stężenia insuliny dominują metaboliczne efekty działania glukagonu i innych hormonów katabolicznych. Następuje wtedy rozpad węglowodanów, białek i lipidów. Owe procesy sprzyjają hiperglikemii, prowadząc do kwasicy ketonowej, hipertriglicerydemii i odwodnienia. Kwasica ketonowa jest zagrożeniem życia. Glukoza, która jest zawarta w pożywieniu jest niedostępna dla komórek i dlatego mogą ja otrzymać tylko z zapasów wewnątrzustrojowych lub w wyniku glukoneogenzy z wykorzystaniem substratów pozawęglowodanowych.
Odporność na działanie insuliny może być spowodowana szeregiem czynników, np. zaburzeniami w zakresie receptorów insulinowych lub defektem nośników glukozy. Oporność na jej działanie, skutkuje niekontrolowaną produkcją glukozy w wątrobie i spadkiem jej wychwytu przez tkanki odwodowe, czego konsekwencją jest hiperglikemia. Cukrzyca typu drugiego, występuje najczęściej u osób starszych i otyłych. Owa otyłość jest związana ze wzrostem liczby i wielkości adipocytów, które produkują cytokiny, takie jak leptyna. Adipokiny, powodują spadek wrażliwości na insulinę i IRS-1, gdyż ingerują w fosforyzację receptora insulinowego. Zmniejszają także syntezę hormonów, takich jak adiponektyna, która w prawidłowych warunkach zwiększa reaktywność tkanek na insulinę. Prowadzi to do rozwoju oporności mięśni i wątroby na działanie insuliny. Początkowo trzustka produkuje duże ilości insuliny, ale w miarę trwania choroby dochodzi do uszkodzenia komórek β, co prowadzi do rozwoju cukrzycy typu II. Zawsze istnieje możliwość zwiększenia wrażliwości tkanek na działanie insuliny poprzez redukcję wagi ciała i intensywne ćwiczenia fizyczne.
Dostarczanie glukozy do komórek dzieli się na dwa specyficzne sposoby. Pierwszy z nich to dyfuzja ułatwiona- transportery glukozy. Tutaj decydującą rolę odgrywają rodzime nośniki glukozy. Do tej pory zidentyfikowano ich pięć:
• GLUT-1: zlokalizowany jest w erytrocytach i błonach komórkowych większości komórek. Jest on niezależny od insuliny.
• GLUT-2: znajduje się w wątrobie i komórkach β-trzustki.
• GLUT-3: znajduje się w mózgu. Jest on niezależny od insuliny.
• GLUT-4: można go znaleźć w mięśniach i adiopocytach. Jest on zależny od insuliny.
• GLUT-5: ulokowany jest w mięśniach, wątrobie i adiopocytach. Jest niezależny od insuliny oraz jest nośnikiem fruktozy.
Ważnym badaniem jest krzywa cukrowa. Jest to badanie, które zaleca się w przypadku, gdy poziom cukru we krwi na czczo jest nieco podwyższony lub jest w normie, a istnieją podejrzenia występowania cukrzycy. Badanie odbywa się następująco:
• wyznaczana jest na podstawie trzech próbek. Pierwsza próbka krwi jest pobierana zaraz po przybyciu pacjenta do laboratorium analitycznego. Pacjent musi być nad czczo. Nawet niewielka ilość spożytego pokarmu może zafałszować wynik. Pielęgniarka przygotowuje roztwór glukozy (75g glukozy na 300ml wody), który należy wypić;
• po godzinie od wypicia roztworu pobierana jest analizy druga próba krwi, a po kolejnej godzinie trzecia;
• badanie trwa około 3 godziny;
• ważne jest, by w czasie badania nie wykonywać żadnej aktywności fizycznej. Nie wolno wtedy wychodzić z przychodni np. na spacer, zakupy. Należy cierpliwie czekać w poradni.
Badanie krzywej insulinowej jest identyczne jak przy badaniu krzywej cukrowej. W przypadku krzywej insulinowej sprawdza się poziom insuliny we krwi. Ważne jest odpowiednie przygotowanie do badania.
Aktywność ruchowa dla osób z cukrzycą typu 2 jest bardzo ważnym elementem leczenia, tak samo jak właściwe żywienie i przyjmowanie leków. Chorzy na cukrzycę odnoszą duże korzyści z uprawiania sportu. Najlepiej obrazuje to fakt, że gdy chorowanie nie rozwija się zbyt długo, a stężenie cukru we krwi nie jest ciągle bardzo duże, chorzy nie musza przyjmować leków.
Glikemię obniża każdy ruch, który aktywizuje krążenie i „wyciska z pacjenta pot”. Trening fizyczny podwyższa stężenie lipidów we krwi i ciśnienie tętnicze.
Jednakże większość osób chorych na cukrzycę może i wręcz powinna ćwiczyć, chociażby 10 minut dziennie. Szczególnie wskazane są dla nich dyscypliny, które poprawiają kondycję, rozwijają wytrzymałość, stymulują serce, układ krążenia i układ oddechowy, a także pobudzają ukrwienie tkanek. Najlepszymi dyscyplinami są:
• wędrówki, jogging, wspinaczka górska, kolarstwo, biegi narciarskie, łyżwiarstwo, gimnastyka, pływanie, siatkówka, piłka nożna, tenis, badminton, tenis stołowy, taniec, golf.
Wysoce niewskazane są sporty wyczynowe oraz sporty ekstremalne. Uprawianie ich wiąże się z wysokim ryzykiem urazów oraz nadmiernym obciążeniem układu sercowo-naczyniowego. Duże dawki adrenaliny wywołują piki hiperglikemii. Diabetycy powinni także zwrócić uwagę na poziom glikemii podczas uprawiania sportu. Przed każdymi zajęciami sportowymi powinni zmierzyć poziom cukru. Jeżeli wynosi on mniej niż 100 mg/dl lub więcej niż 250 mg/dl, niewskazany jest wysiłek. Należy wówczas znormalizować stężenie cukru we krwi.
Na całym świecie zauważa się wzrost częstości występowania nadwagi i otyłości, co związane jest z naturalną historią rozwoju cukrzycy typu 2 oraz Zespołu Metabolicznego. W Europie ocenia się częstość występowania otyłości na 10 do 20% u mężczyzn i 25% u kobiet. Natomiast w Stanach Zjednoczonych powyżej 20 roku życia łącznie nadwaga z otyłością występuje w 55% populacji. W Polsce w ciągu ostatnich kilkunastu lat zaobserwowano wzrost otyłości o ponad 60% zwłaszcza u mężczyzn.
Cukrzyca typu II ma charakter postępujący i należy działać holistycznie aby organizm mógł wrócić do homeostazy. Działania w zakresie aktywności fizycznej o typie cardio (aerobowym) mają szerokie zastosowanie wśród pacjentów z powikłaniami cukrzycy ja np. nefropatia, angiopatia i inne. U tych pacjentów regularna aktywność aerobowa będzie wywierać silny efekt hipoglikemizujący. Aktywność fizyczna o typie siłowym (anaerobowa) u tych pacjentów musi być stosowana ostrożnie i bardzo indywidualnie. Powinna opierać się głównie na wzmocnieniu mięśni posturalnych.
Natomiast pacjenci z cukrzycą typu II (bez powikłań) powinni się skupić na ćwiczeniach siłowych. Bardziej intensywna praca mięśni spowoduje, że aktywna tkanka mięśniowa wychwytuje w większych ilościach glukozę z krwi, co w konsekwencji obniża w niej stężenie cukru i redukuje ryzyko powikłań przewlekłej hiperglikemii.
Połączenie wiedzy z zakresu dietetyki z programowanym wzrostem aktywności fizycznej redukuje u pacjentów z DM typu II insulinooporność i wywiera permanentny efekt hipoglikemizujący co zabezpiecza pacjenta przed niezwykle szkodliwymi efektami glikacji białek śródbłonków naczyń.
Piśmiennictwo
1. Lim M. Y., Roach Oneale J. (2012) Metabolizm i żywienie. Red: Brzozowski T., PAN Wrocław, 10, 137-142.
2. Benas M., Pietkiewicz P. (2015) Hipoglikemia. Rozdz. w: Leczenie osób chorych na cukrzycę w wieku podeszłym. Red: Pietkiewicz P., PZWL Warszawa 105-125.
3. Hoffbarer G. (2004) Insulinoterapia. Rozdz. w: Jak żyć z cukrzycą typu II, Klub dla ciebie Warszawa 89.
4. Szybiński Z., Szurkowska M. (2003) Synteza i wydzielanie insuliny. Rozdz. w: Insulinemią w zespole metabolicznym. Wyd. medyczne Kraków 23-35.
5. Fuhraman J. (2015) Możesz pokonać cukrzycę. Rozdz. w: Wylecz cukrzycę, Vital Białystok 15-21.
6. Ratajczak-Adamczak A. (2014) Rytmy okołodobowe melatoniny i kortyzolu w wybranych chorobach neurologicznych. Poznań 7-16.
7. Cabot S. Jasinska M. (2011) Czynniki rozwoju cukrzycy i jej objawy. Rozdz. w: Cukrzyca typu II. Mada Warszawa 27-39.
8. Cabot S. Jasinska M. (2011) Powikłania towarzyszące w cukrzycy. Rozdz. w: Cukrzyca typu II. Mada Warszawa 27-39.
9. Huddle P., Fey R., Murphy T.J. (2014) Sprawdzian możliwości organizmu oraz zagadnienia związane z tętnem. Rozdz. w: Ironman 24 tygodnie przygotowań do triatlonu długodystansowego. Helion Gliwice 15-25.
10. Starrett K., Cordoza G. (2016) Kategorie ruchu. Rozdz. w: Bądź sprawny jak lampart. Galaktyka sp. z o.o. Łódź 162-280.
11. Delavier F. (2007) Atlas treningu siłowego. PZWL Warszawa 56-117.
12. Tatoń J. (1995) Sport, rekreacja. Wysiłek fizyczny a cukrzyca. Rozdz. w: Cukrzyca. PWN Warszawa 137-144.
13. Hoffbarer G. (2004) Najważniejsze zalecenie: zmniejszyć ciężar ciała. Rozdz. w: Jak żyć z cukrzycą typu II. Klub dla ciebie Warszawa 52-54.
14. Szubiński Z., Szurkowska M. (2003) Otyłość i insulinemią. Rozdz. w: Insulinemią w zespole metabolicznym. Wyd. medyczne Kraków 63-76.
Hoffbarer G. (2004) Sport w leczeniu tabletkami, sport w leczeniu insuliną. Rozdz. Jak żyć z cukrzycą typu II. Klub dla ciebie Warszawa 59-60